por Sergio Martín Páez.
A julio de 2020, Chile lidera el trágico ranking de muertos por habitantes por causa de la pandemia Covid-2019 en América del Sur.
Este resultado está vinculado, sin dudas, con la velocidad con la que se adoptaron las medidas de aislamiento social y las capacidades efectivas de la sociedad de cumplirlas.
Sin embargo, estos no son los únicos elementos; también es necesario considerar las capacidades del sistema de salud, en particular del público, para dar respuesta en una emergencia generalizada.
Como han puesto de manifiesto las revueltas populares desde octubre de año pasado, el modelo neoliberal chileno tiene dos caras y cruje por dentro. En esta nota mostraremos algunos números de las dos caras y cómo el Estado subsidiario en salud ha segmentado a la ciudadanía chilena y hoy pone en riesgo la capacidad de respuesta a la pandemia.
Lado A: el modelo chileno “exitoso”
Desde 1990, Chile sufrió solo dos años de recesión y, en términos macroeconómicos, ha sido considerado un “éxito”. Ha mantenido una tasa de crecimiento anual de 3,6% y 2,8% per cápita, superando las tres principales economías de la región (Brasil, México y Argentina) y los valores promedio regionales.
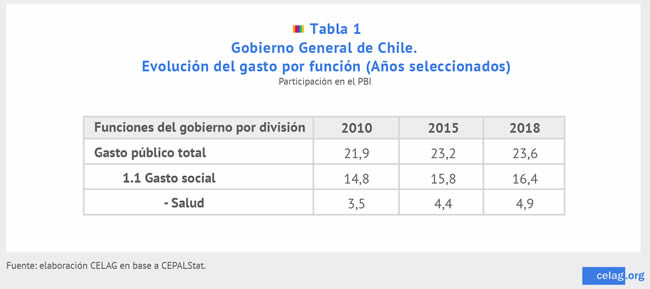
Estos buenos resultados macroeconómicos serían la base para la expansión del gasto público en salud de la última década (tabla 1), pasando de significar 3,5% a 4,9 del PBI.
Goyenechea (2019) señala que, desde una mirada externa, el sistema de salud chileno parece ser un modelo a seguir dado que ha conseguido mantener sus macroindicadores sanitarios con buenos resultados, y lo logra con uno de los gastos sanitarios más bajos de la OCDE (por lo que, además, resulta ser eficiente). Sin embargo, como comentaremos más adelante, el investigador también advierte que bajo esos promedios se esconden inequidades y una creciente segmentación de la población, según criterios de riesgo a enfermar y de ingresos.
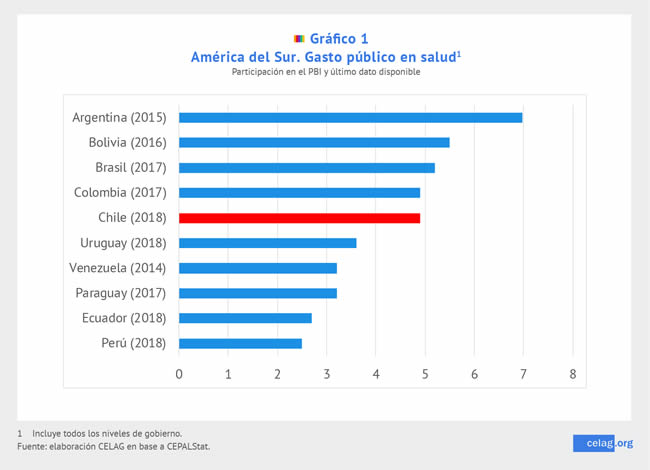
En términos regionales, el gasto público en salud se encuentra en niveles medios en América del Sur, rondando el 5%, en la misma línea de otros estados regionales que vociferan a favor del neoliberalismo (como Colombia) y notablemente más que Perú (2,5%). De esta forma, los números macro no parecerían indicar elementos fuera de la curva.
Lado B: el Estado subsidiario y la “libertad de elegir”
El modelo neoliberal en Chile ha significado la instauración de un Estado subsidiario que promovió la privatización de los servicios sociales y, con ello, el desmantelamiento de la provisión estatal o una reducción considerable en su capacidad instalada en salud, previsión, educación, vivienda y obras públicas.
En términos específicos de salud, la Constitución de 1980 garantiza la posibilidad de acceder a un sistema público o a un régimen privado, sin ninguna mención al carácter colectivo, y la salud pasa ser entendida como responsabilidad individual (Cid & Uthoff, 2018). De esta forma, los chilenos pasaron a cotizar con un porcentaje de sus salarios/ingresos para acceder a servicios de salud y pensiones en forma individual (o familiar). La contrapartida fue la emergencia de holdings de servicios de salud y las AFP, los ganadores del modelo.
Estas directrices han recreado desde los años ’80 un sistema de salud dual que segmenta y segrega sus pacientes de acuerdo a su capacidad de pago y los riesgos de enfermedad. Por un lado, una minoría de mayores ingresos se concentra en las Instituciones de Salud Previsional (ISAPRE-Clínicas) que funcionan como un esquema de seguros y, por otro lado, una mayoría de la población (alrededor del 75%), de menores ingresos, que son atendidos por el Fondo Nacional de Salud (Fonasa-Red Pública de Salud).
La información disponible sugiere que el sistema público atiende a pacientes con mayores requerimientos de cuidados de salud por ser adultos mayores, a la vez que alrededor del 20% se encuentra por debajo de la línea de pobreza (Castillo-Laborde et al., 2017).
A su vez, la red pública ha comenzado a funcionar con reglas similares a las del mercado a partir del arancelamiento de las atenciones de salud, externalizando servicios al interior de hospitales, buscando el autofinanciamiento de los hospitales, así como asumiendo modelos de gestión propios del sector privado. De la misma manera, la lógica de los subsidios a la demanda ha significado una política constante de mecanismos de traspaso de recursos y pacientes a prestadores privados (Goyenechea, 2019).

Producto de los subsidios a la demanda, la estructura de ingresos y gastos del sistema ha quedado desfasado a favor del sistema privado (Tabla 2). El Fonasa recibe USD 50,94 por beneficiario y tiene un gasto de USD 51,43, mientras que las ISAPRE recaudan USD 94,79 y gastan USD 69,63 mensuales por beneficiario, lo que configura claramente un fuerte nicho de acumulación en el sector privado sustentado con fondos públicos (Castillo-Laborde et Al, 2017).
Por último, existe un tercer elemento que tradicionalmente se deja fuera de los análisis, que son los sistemas de salud diferenciados, dispuestos de forma exclusiva para las Fuerzas Armadas y de Orden. Este sistema es no contributivo y se financia mediante impuestos generales, lo que implica una suerte de transferencia de ingresos del resto de la sociedad a los cuerpos armados (Boccardo et al., 2020).
En definitiva, el rol subsidiario del Estado ha servido para producir nichos de acumulación para los grupos empresariales que controlan la salud, como el Grupo Said o el grupo Penta, donde la política o los diseños y marcos institucionales han contribuido a fortalecer y acrecentar el negocio privado en la salud en detrimento de la red pública[1].
El neoliberalismo y el Covid-19
A inicios de julio, los informes indican que la capacidad hospitalaria en Santiago opera prácticamente al tope, mientras que los fallecidos continúan en aumento[2]. La respuesta del Estado subsidiario ha sido decepcionante y peligrosa. Por un lado, no se presentan modificaciones presupuestarias para otorgar fondos adicionales al sistema de salud, al menos, hasta el 30 de abril, cuando el país ya registraba alrededor de 19 mil casos y 227 muertos (Goyenechea, 2020).
Por otro lado, los anuncios del Gobierno solo se han enfocado en flexibilizar las condiciones para el acceso al crédito como “protección a la clase media”, alimentando la perversidad de endeudarse para cubrir gastos básicos. Por otro lado, se ha dedicado a proteger a los “ganadores del modelo”, evitando que se cobre el impuesto a los super ricos y, hasta su fracaso legislativo, militó rabiosamente por el veto a la extracción del 10% de las cuentas individuales de las AFP.
El espíritu neoliberal de la Constitución ha alimentado la tendencia general a endeudarse para cubrir los servicios básicos de la vida moderna, lo que ha llevado a altos indicadores de endeudamiento familiar. La desigualdad no solo ha sido evidente en las diferencias de ingresos y riqueza, sino también en el papel ausente del Estado para garantizar condiciones de vida dignas y proteger a los chilenos de la pandemia.
Fuente: Centro Estratégico Latinoamericano de Geopolítica , CELAG.
Notas:
[1] CIPER (01/20/2015). “Diputado Silva promovió indicación a favor de Penta en la tramitación de la ley de ISAPREs”. https://ciperchile.cl/2015/01/20/diputado-silva-promovio-indicacion-a-favor-de-penta-en-la-tramitacion-de-la-ley-de-isapres/
[2] https://www.nodal.am/2020/07/chile-la-ocupacion-de-camas-en-la-capital-esta-al-94-y-en-junio-se-duplicaron-las-muertes/
Referencias bibliográficas
Boccardo, Caviedes & Ruiz (2020). 30 años de política neoliberal en Chile. La privatización de los servicios públicos: su historia, impacto sobre las condiciones de vida y efectos sobre la democracia. Fundación Nodo XXI. https://www.researchgate.net/publication/342453155
Castillo-Laborde C, Aguilera X, Hirmas M, Matute I, Delgado I, Ferrari MN-D, et al. (2017). Health Insurance Scheme Performance and Effects on Health and Health Inequalities in Chile. MEDICC Rev, 19:57–64. Recuperado de: https://www.scielosp.org/article/medicc/2017.v19n2-3/57-64/en/
Cid, C., & Uthoff, A. (2018). La reforma a la salud pendiente en Chile: reflexiones en torno a una propuesta de transformación del sistema. Revista Panamericana de Salud Pública, 41, e170.
Goyenechea Hidalgo, Matías (2020). Minuta de actualización de la ejecución presupuestaria de salud en el contexto del COVID. Junio. DOI: 10.13140/RG.2.2.16914.89288
Goyenechea, M. (2019). Estado subsidiario, segmentación y desigualdad en el sistema de salud chileno. Cuadernos Médicos Sociales, 59, 7-12.


